Un nuevo estudio revela que la bacteria Staphylococcus aureus resistente a la meticilina apareció hace unos 200 años en la piel de los erizos, donde también vive un hongo parásito que produce antibióticos contra ella de forma natural.
Los genes de resistencia al antibiótico meticilina pudieron surgir en las bacterias de los erizos más de cien años antes de que se identificaran en las cepas de los seres humanos, según un estudio internacional que se publica hoy en la revista Nature.
La bacteria Staphylococcus aureus resistente a la meticilina (MRSA, por su siglas en inglés) es un estafilococo común resistente a los antibióticos –una superbacteria–, que plantea un problema considerable tanto en entornos clínicos como en la industria ganadera.
La nueva investigación, llevada a cabo por la Universidad de Cambridge, el Instituto Wellcome Sanger y el Real Jardín Botánico de Kew en Reino Unido junto al Serum Statens Institut de Dinamarca, señala que esta bacteria desarrolló por primera vez resistencia al antibiótico meticilina hace unos 200 años.
Los investigadores descubrieron, a partir de estudios sobre erizos en Dinamarca y Suecia, que hasta el 60 % de estos pequeños mamíferos son portadores de un tipo de MRSA denominado mecC-MRSA. Causa alrededor de 1 de cada 200 infecciones por Staphylococcus aureus resistente a la meticilina en humanos.
“Este tipo de MRSA se encontró por primera vez en el ganado. Así que se realizaron estudios para ver si estaba presente en otras especies animales, incluida la fauna salvaje. De esta manera, se comprobó que se encontraba en muchos tipos de animales salvajes de toda Europa, como ciervos, jabalíes, aves silvestres y erizos. Nos interesamos especialmente por los erizos porque en algunos países se encontró un porcentaje muy alto de erizos portadores de MRSA, en comparación con otras especies”, explica a Sinc Ewan Harrison, investigador de la Universidad de Cambridge y coautor del estudio.
Aunque en general se cree que la aparición de la resistencia a los antibióticos en las bacterias fue impulsada por el uso clínico de los mismos, este trabajo indica que los erizos desempeñaron un papel fundamental en algunas de las cepas bacterianas resistentes que existen en la actualidad.
Staphylococcus aureus convive en la piel de los erizos junto a un hongo parásito llamado Trichophyton erinacei. Según los investigadores, la bacteria desarrolló la resistencia como una adaptación en respuesta a la amenaza que suponía coexistir con este hongo, que produce antibióticos de forma natural contra ella.
“Gracias a la tecnología de secuenciación, hemos rastreado los genes que confieren al mecC-MRSA su resistencia a los antibióticos hasta su primera aparición, y hemos descubierto que ya existían en el siglo XIX”, declara Harrison, que añade: “Nuestro estudio sugiere que no fue el uso de la penicilina lo que impulsó la aparición inicial de MRSA, sino que fue un proceso biológico natural”.
Hasta ahora se creía que la resistencia a los antibióticos era un fenómeno moderno, impulsado por el uso clínico de los mismos, y es cierto que el abuso de este tipo de fármacos ha provocado que la resistencia a los antibióticos haya llegado a niveles peligrosamente altos en todas las partes del mundo.
“Debemos disminuir su uso tanto en medicina humana como en medicina animal. Esto reducirá la presión selectiva para que las bacterias adquieran y mantengan esa resistencia. También necesitamos identificar nuevos antibióticos para tratar las infecciones resistentes y asegurarnos de utilizar estos con cuidado”, apunta Harrison a SINC.
Pero dado que casi todos los antibióticos que utilizamos hoy en día surgieron en la naturaleza, los científicos señalan que es probable que la resistencia a ellos exista también de forma natural. Por tanto, el uso excesivo de cualquier antibiótico en los seres humanos o en el ganado favorecerá las cepas resistentes, por lo que es solo cuestión de tiempo que el antibiótico empiece a perder su eficacia.

Debemos disminuir el uso de antibióticos tanto en medicina humana como en medicina animal. Esto reducirá la presión selectiva para que las bacterias adquieran y mantengan esa resistencia

“Este estudio es una cruda advertencia de que cuando usamos antibióticos, tenemos que hacerlo con precaución. Hay un gran reservorio en la fauna silvestre donde pueden sobrevivir las bacterias resistentes a los antibióticos, y de ahí a que sean recogidas por el ganado y luego infecten a los humanos hay solo un pequeño paso”, avisa Mark Holmes, también investigador de la Universidad de Cambridge y coautor del estudio.
Según comenta Harrison, la infección por MRSA en humanos puede ocurrir de dos maneras: por contacto directo con los erizos, que suele ser poco probable debido a que los humanos no suelen interactuar con estos mamíferos, o bien a través de huéspedes intermedios, como las vacas lecheras y otros animales domésticos.
En 2011, un trabajo previo dirigido por Holmes ya identificó por primera vez el mecC-MRSA en poblaciones humanas y de vacas lecheras. Sin embargo, en aquel momento se supuso que la cepa había surgido en las vacas debido a la gran cantidad de antibióticos que se les administra de forma rutinaria.
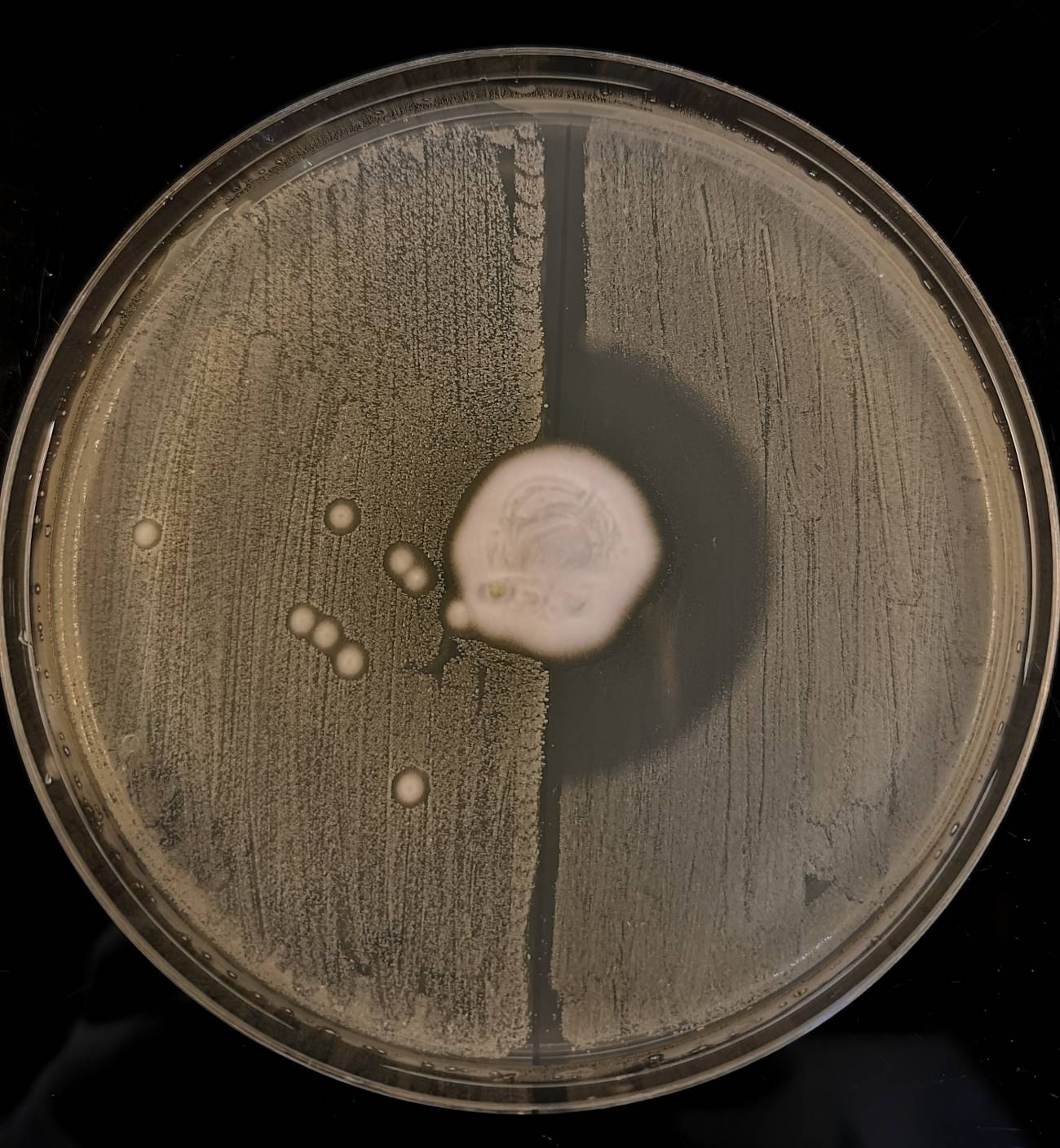
La foto muestra al hongo Trichophyton erinacei que crece en el centro de una placa de agar con MRSA en la mitad izquierda y la bacteria S. aureus sensible a la meticilina en la derecha. El hongo produce antibióticos, que matan a la bacteria sensible a la meticilina pero no al SARM, lo que da como resultado una zona a la derecha sin crecimiento bacteriano. / Claire L. Raisen
Debido a su resistencia a los antibióticos, MRSA es mucho más difícil de tratar que otras infecciones bacterianas. La Organización Mundial de la Salud (OMS) considera que esta superbacteria es una de las mayores amenazas para la salud humana, así como un gran desafío para la ganadería.
“Hay otros antibióticos que podemos utilizar para tratar las infecciones por MRSA, pero suelen ser menos eficaces que los antibióticos de la familia de la penicilina a los que son resistentes”, señala a Harrison a SINC.
Sin embargo, los hallazgos no son una razón para temer a los erizos, aseguran los autores, ya que los seres humanos rara vez se infectan con este patógeno, a pesar de que ha estado presente en los erizos durante más de 200 años.
“Este estudio es importante porque pone de manifiesto que, aunque encontremos nuevos antibióticos, debemos utilizarlos con cuidado porque hay muchas posibilidades de que la resistencia ya exista en la naturaleza”, subraya el experto.
“No solo los erizos albergan bacterias resistentes a los antibióticos: toda la fauna silvestre es portadora de muchos tipos diferentes de bacterias, así como de parásitos, hongos y virus”, concluye Holmes.
Referencia:
Larsen et al. “Emergence of methicillin resistance predates the clinical use of antibiotics”. Nature 2022. DOI: 10.1038/s41586-021-04265-w